Prévu par le Pacte de refondation des urgences de 2019, puis réaffirmé lors du Ségur de la santé en 2020, le service d’accès aux soins (SAS) est un élément clé du nouveau modèle de prise en charge des patients.
Il poursuit un objectif de simplification de l’organisation territoriale de l’offre de soins, par la mise en place d’organisations ville-hôpital permettant à toute personne ayant un besoin de soins urgents ou non programmés d’accéder, partout et à toute heure, à un professionnel de santé.
Sur l’année 2020, 22 sites pilotes sur 13 régions, ont été sélectionnés pour tester cette organisation. En Occitanie, 1 territoire y a participé : la Haute Garonne.
Le SAS a été généralisé progressivement depuis 2023 et permet de couvrir 100% de la population au 30 juin 2024.
Cette nouvelle organisation vise à désengorger les services d’urgences et à améliorer la prise en charge pour tous sur le territoire national, en facilitant notamment l’orientation des patients vers des professionnels de santé effecteurs en ville lorsque leur situation ne relève pas de l’urgence vitale et que leur médecin traitant n’est pas disponible dans les 48h.
Par la mise en place d’une plateforme de régulation commune des appels, gérée localement, accessible 24h/24 et 7J/7 au grand public, à laquelle participent les deux filières (l’aide médicale urgente et la médecine générale).
Par la mise en place d’une plateforme numérique nationale, permettant aux acteurs de la chaine de régulation médicale de visualiser les créneaux disponibles des effecteurs de soins et de réserver pour le patient une consultation de soins non programmés en ville, au plus proche de ses besoins (localisation, horaire etc.).
Par la mise en place d’organisations locales permettant la prise en charge des soins urgents ou non programmés de manière optimale et coordonnée entre les différents acteurs.
Concrètement :

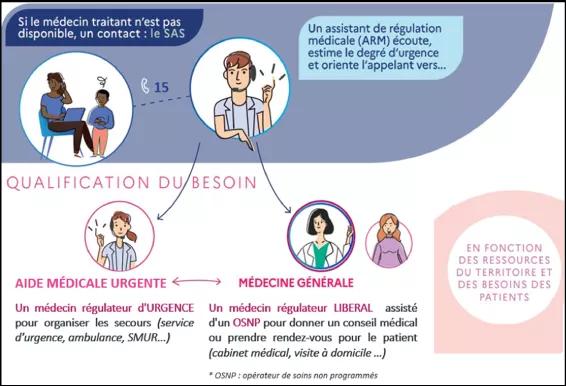
Le patient a un besoin de soins, il appelle le SAS en composant le 15.
Son appel aboutit sur une plateforme téléphonique de régulation médicale.
Le premier décroché est assuré par un Assistant de Régulation Médicale (ARM) qui qualifie la demande et, suivant le besoin, oriente l’appel, soit vers la filière d’Aide Médicale Urgente, soit vers la filière de médecine générale.
Lorsque l’appel est orienté vers la filière d’Aide Médicale Urgente, le patient est pris en charge par un médecin régulateur urgentiste qui organise les secours (orientation vers un service d’urgence, envoi d’un transport sanitaire, engagement d’un SMUR etc.)
Lorsque l’appel est orienté vers la filière de médecine générale, le patient est pris en charge par un médecin régulateur généraliste qui, en fonction des symptômes, prodigue un conseil médical, ou redirige le patient vers une consultation de ville dans les 48h. Le médecin régulateur généraliste est appuyé d’un opérateur de soin non programmé (OSNP) chargé, le cas échéant, de procéder à la prise de rendez-vous pour le compte du patient, à l’aide de la plateforme digitale nationale.
A noter qu’à tout moment un appel mal orienté peut-être redirigé vers la filière appropriée.
L’Opérateur de Soins Non Programmés (OSNP) : un nouvel acteur-clé !
Il a notamment pour rôle de trouver un rendez-vous auprès d'un professionnel de santé de ville dans les 48h pour les patients dont le besoin de soins non programmés a été confirmé par le médecin régulateur.
Vous pouvez vous engager :
En tant que médecin régulateur libéral, pour donner un conseil médical, établir une prescription, ou décider d’une consultation en ville pour le compte du patient.
Pour ce faire, contacter votre interlocuteur local :
Et/ou, en tant que médecin effecteur. Cela suppose d’accepter d’être contacté par la régulation, pour prendre éventuellement en charge, dans son activité du jour, un patient supplémentaire, identifié comme justifié. Plusieurs modalités de participation sont possibles :
À titre individuel : Il vous suffit de vous inscrire sur la plateforme digitale nationale (sas.santé.fr), de partager vos créneaux de disponibilité et de cocher la case [Je participe au SAS à titre individuel].
La régulation pourra orienter des patients sur les créneaux disponibles qui remontent à la plateforme ou vous contactera directement en cas de besoin sur votre territoire
Via ma CPTS / MSP : Il vous suffit de vous inscrire sur la plateforme digitale nationale (sas.santé.fr), de partager vos créneaux de disponibilité de manière individuelle et de cocher la case [Je participe au SAS via ma CPTS/MSP].
Les équipes du SAS pourront orienter des patients sur les créneaux disponibles qui remontent à la plateforme. S’ils ne trouvent pas de créneaux disponibles en réponse à un patient, ils contacteront votre CPTS / MSP de rattachement pour chercher une disponibilité ;
Via un centre de santé : Pour obtenir un compte gestionnaire de structure, votre CDS doit en faire la demande auprès de l'assistance technique et fonctionnelle de votre territoire.
Via votre association SOS médecin : Votre association devra créer un compte gestionnaire de structure (en faire la demande auprès de l'assistance technique et fonctionnelle de votre territoire).
Pour en savoir plus, consultez l’espace de formation et les guides à télécharger en bas de page
Une participation sans contrainte : C’est l'effecteur qui organise ses créneaux et choisit les consultations qu’il souhaite effectuer (aucune obligation). Il donc est toujours possible pour le praticien effecteur de refuser une demande de rendez-vous.
Une valorisation financière attractive : + 15€/consultation pour un patient envoyé par le SAS et, pour les médecins généralistes inscrits au SAS, un forfait de 1400€/an.
Une mission au service de l'intérêt général : Contribuer à l’amélioration des parcours de santé des patients et au désengorgement des services d’urgences
Une gestion sécurisée de la continuité des soins de mes patients : Assurer à mes patients une réponse adaptée, lorsque je suis absent ou indisponible (hors remplacements).
Une régulation assurée par l’un de mes pairs : Le motif pour lequel un patient me sera éventuellement adressé aura été « validé » par un généraliste.
Une inscription simplifiée : Il suffit de se connecter par Pro Santé Connect sur https://sas.sante.fr/, de cocher la case « Je participe au SAS » et de partager ses disponibilités.
Les praticiens régulateurs libéraux recrutés au sein des SAS perçoivent une rémunération versée par la CPAM de 100€/h de régulation avec prise en charge des cotisations sociales.
Ces montants sont valables pour les heures de régulation réalisées en semaine la journée (8h-20h) et le samedi matin (8h-12h). Les montants définis dans le cadre de la permanence des soins ambulatoires (PDSA) ne sont pas modifiés.
Je suis médecin :
La participation des médecins généralistes est encouragée par plusieurs mesures de valorisation :
• Forfait structure (annuel) : jusqu’au 31 décembre 2025, la participation au SAS ouvre droit à 1 400 € par an, à condition de s’inscrire sur la plateforme numérique SAS et de proposer au minimum 2 heures de créneaux par semaine. Les 2 heures minimum mises en visibilité ne constituent pas des créneaux réservés au SAS, elles peuvent donc être proposées par les médecins effecteurs à d’autres patients.
À partir du 1er janvier 2026, ce forfait sera remplacé par la dotation numérique et fixé à 1 000 € par an, sans obligation horaire minimale.
• Majoration SNP : chaque consultation réalisée dans les 48h pour un patient orienté par le SAS (hors patientèle médecin traitant) ouvre droit à un supplément de +15 €, dans la limite de 20 consultations par semaine et par médecin. Ces actes doivent être codés avec la majoration SNP.
• Majoration soirée (SHE) : depuis décembre 2024, pour accompagner la transition entre le SAS et la PDSA, un supplément de +5 € est applicable entre 19h et 21h, cumulable avec la majoration SNP. Code acte : SHE.
Ces majorations (SNP et SHE) sont versées par l'assurance maladie aux médecins libéraux ou salariés des centres de santé, pour des consultations de soins non programmés, hors PDSA.
NB : Le médecin traitant qui prend en charge dans la journée un patient adressé par le SAMU/SAS peut facturer une majoration médecin traitant – MRT - (15 €). Pour les médecins spécialistes, la lettre clé SNP n’est pas applicable. Ils doivent coter la majoration MCU, qui attribue également un supplément de 15€, selon les règles définies par la convention médicale.
Je suis sage-femme
Conformément à l’avenant n°7 de l’arrêté du 23 août 2023, la sage-femme libérale bénéficie d’une revalorisation financière de 15 euros qui s’ajoute au tarif de la consultation ou de la visite. Le nombre de majorations SNP (soins non programmés) pouvant être cotées par une sage-femme par semaine est limité à 20. (Code acte : SNP).
Je suis chirurgien-dentiste
L'article 40 de la convention nationale des chirurgiens-dentistes prévoit une majoration de 15 euros (code SNP) de la consultation de référence lorsque le patient est adressé par le SAS en dehors des plages de permanence de soins dentaires. Cette majoration est plafonnée à 10 prises en charge par semaine et n'est pas cumulable avec un acte technique.
En appui aux professionnels du service d’accès aux soins, le ministère de la santé et de la prévention a mis en œuvre une plateforme numérique nationale. Il s’agit d’une plateforme destinée à l’usage exclusif des professionnels participant au SAS, développée par l’Agence du Numérique en Santé (ANS). Simple et modulable, elle doit faciliter l’accès à l’offre de soins disponible et s’intégrer dans l’écosystème du numérique en santé.
Concrètement, lorsqu’une prise en charge hospitalière n’est pas requise pour le patient appelant le SAMU/SAS, la plateforme numérique permet au professionnel de santé d’orienter rapidement le patient vers un médecin libéral ou une structure de soin en ville, incluant la possibilité de prise de rendez-vous dans les 48h pour le compte du patient.
La plateforme est conçue autour de deux fonctionnalités principales :
Un annuaire national de l’offre de soins, s’appuyant sur la base de données Sante.fr enrichie (ROR, FINESS, SI « CPS » RPPS) ;
Un agrégateur de créneaux de disponibilités. Notamment, pour ceux qui en disposent, via un interfaçage avec leurs outils de prise de rendez-vous en ligne.
Elle s’adresse ainsi tant :
Aux régulateurs (médecins ou opérateurs de soins non programmés), pour leur permettre d’orienter un patient vers une offre de soins non programmés en ville ;
Qu’aux effecteurs, pour leur permettre de se déclarer volontaire et de partager des créneaux disponibles ;
La plateforme numérique SAS :
N’EST PAS une plateforme accessible au grand public
N’EST PAS une plateforme de prise de rendez-vous mais bien une plateforme d’agrégation des créneaux disponibles. Il s’agit :
Des créneaux grand public (hors créneaux réservés patientèle) ;
Des créneaux soins non programmés,
Des créneaux professionnels hors structures/CPTS.
Le SAS a été généralisé progressivement depuis 2023 et permet de couvrir 100% de la population au 30 juin 2024.
Contacts
Pour toute question ou demande concernant l’organisation du dispositif SAS dans votre département, merci de vous rapprocher de votre interlocuteur local (lien "Coordonnées par département - Interlocuteur local SAS" dans la rubrique "Aller plus loin ci-dessous").
Pour toute anomalie, besoin d’assistance ou question technique liée à la plateforme numérique SAS (inscription, paramétrage, etc.), veuillez contacter le support technique de votre département (lien "Coordonnées par département - Assistance technique et fonctionnelle" dans la rubrique "Aller plus loin ci-dessous").
Aller plus loin
Documents à télécharger
- FAQ Service d’Accès aux soins (pdf, 482.97 Ko)
- Plateforme SAS - Guide effecteur libéral (pdf, 1.21 Mo)
- Plateforme SAS - Guide gestionnaire de structure SOS medecins (pdf, 1.14 Mo)
- Plateforme SAS - Guide gestionnaire Centre de Santé (pdf, 1.02 Mo)
- Plateforme SAS - Guide gestionnaire CPTS (pdf, 712.16 Ko)
- Facturation des SNP (pdf, 1009.74 Ko)
- Quiz Vrai ou Faux (pdf, 124.01 Ko)
- Coordonnées par département - Interlocuteur local SAS (pdf, 410.76 Ko)
- Coordonnées par département - Assistance Technique et Fonctionnelle SAS (pdf, 433.29 Ko)